Page 2 sur 2
1- Le dépistage préalable
L’article 1 de l’arrêté commence par dire que « toute femme enceinte, quel que soit son âge, est informée de la possibilité de recourir à un dépistage combiné permettant d'évaluer le risque de trisomie 21 pour l'enfant à naître ».
Le premier point est donc clair : les médecins sont désormais obligés de proposer un « dépistage combiné » à toutes les femmes enceintes. Un nouveau climat s’instaure : une grossesse n’est plus une chance mais devient une aventure à risque !
Le premier article, précise ce qu’est un « dépistage combiné » : « Ce dépistage associe le dosage des marqueurs sériques du premier trimestre, réalisé à partir d'un prélèvement sanguin, et les mesures échographiques de la clarté nucale et de la longueur cranio-caudale ».
L’arrêté est constitué d’une longue annexe qui prévoit tout en détail. Son § 1 décrit l’information préalable à fournir aux femmes enceintes. Ainsi, « toute prescription d'une analyse portant sur les marqueurs sériques maternels est précédée d'une information qui porte sur » une série de huit points. En particulier, le médecin doit bien préciser que « le résultat [sera] exprimé en risque pour l'enfant à naître d'être atteint de la maladie. Ce risque ne permet pas à lui seul d'établir le diagnostic de cette maladie ».
L’annexe indique (§ 3.1) que la réalisation du prélèvement est précédée de l’établissement d’un certains nombres de documents, dont un « formulaire type signé attestant de l'information délivrée à la femme enceinte et de son consentement ».
Or quelle est la précision de ces « dépistages combinés » ? Le rapport de l’Agence de BioMédecine donne des chiffres assez pessimistes : « les discordances entre le diagnostic échographique et les éléments pathologiques supplémentaires observés en fœtopathologie, lorsqu’une interruption de grossesse a finalement eu lieu, s’élèvent à près de 30%. Ceci souligne la notion classique que ce qui est vu à l’échographie est le minimum de ce qui existe » (rapport ABM p 21).
Malgré cette imprécision, ce qui est alors prévu, c’est de proposer systématiquement « à la femme enceinte de faire une démarche diagnostique dès lors que son risque d'avoir un enfant atteint de trisomie 21 s'avère, après calcul, supérieur à 1/250 au moment du prélèvement ». Cependant, un test positif ne veut pas nécessairement dire que l’enfant est atteint mais simplement que la probabilité est plus élevée.
Cela conduit à proposer une amniocentèse à environ 5% des femmes enceintes.
L’article 10 de l’arrêté prévoit que, dès lors, « la femme enceinte est associée au choix de la technique de ce prélèvement », entre celui du liquide amniotique (amniocentèse), de villosités choriales (chorio-centèse) ou de sang fœtal (cordo-centèse).
Le § 5 de l’annexe précise, à nouveau, l’information préalable à fournir aux femmes enceintes : « toute prescription d'une ou plusieurs analyses en vue d'établir un diagnostic prénatal in utero est précédée d'une information qui porte sur » une nouvelle série de dix points. La femme enceinte doit signer un formulaire type reconnaissant la qualité des informations qu’elle a reçue.
L’arrêté du 23 juin 2009 dans son annexe II intitulée « Information et consentement de la femme enceinte à la réalisation du prélèvement et d’une ou de plusieurs analyses en vue d’un diagnostic prénatal in utéro » précise ce que la femme enceinte doit signer : « Je soussignée ...... atteste avoir reçu du docteur ......, au cours d'une consultation médicale :
1° Des informations relatives :
― au risque pour l'enfant à naitre d'être atteint d'une affection d'une particulière gravite ;
― aux caractéristiques de cette affection et aux moyens de la diagnostiquer ;
― aux possibilités thérapeutiques.
2° Des informations sur les analyses biologiques qui m'ont été proposées en vue d'établir un diagnostic prénatal in utero :
― sur les risques, les contraintes et les éventuelles conséquences de chaque technique de prélèvement de liquide amniotique, de villosités choriales ou de sang fœtal, nécessaire pour réaliser ces analyses ;
― sur la nécessité d'un deuxième prélèvement en cas de mise en culture de cellules fœtales et d'échec de celle-ci ;
― sur le fait que l'analyse peut révéler d'autres affections que celle recherchée dans mon cas,...
consens au prélèvement de liquide amniotique (ou de villosites choriales ou de sang fœtal), ainsi qu'à l'analyse ou aux analyses cytogénétiques ou autres, pour laquelle ou lesquelles ce prélèvement est effectué...
Date :.....
Signatures du praticien et de l'intéressée »
Source : Annexe à l'arrêté du 23 juin 2009
2- Le diagnostic pré-natal
C’est à ce niveau que nous osons parler de désinformation ou, à tout le moins de sous information.
Pourquoi ?
2.1. Sous-information des risques
En effet, « les risques, les contraintes et les éventuelles conséquences de chaque technique de prélèvement » ne sont pas détaillés alors qu’ils sont connus.
Or quels sont ces risques ?
La Haute Autorité de Santé a produit en 2007 un rapport sur « l’évaluation des stratégies de dépistage de la trisomie 21 » qui donne les détails suivants:
a) Amniocentèse
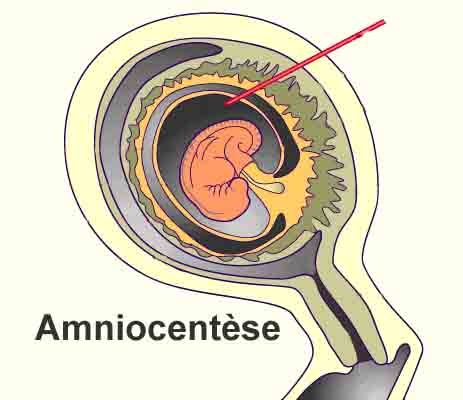 Rappelons que « l’amniocentèse est un procédé de diagnostic prénatal effractif, guidé par échographie, normalement pratiqué entre les 15e et 17e Semaine d’Aménorrhée dans le but de déterminer le caryotype fœtal et/ou de détecter des anomalies moléculaires et biochimiques. Elle consiste à prélever du liquide en introduisant une aiguille dans la cavité amniotique, à travers la paroi abdominale et l’utérus » (§ I.1-HAS). C’est la stratégie la plus fréquemment retenue : « 92,5 % des caryotypes fœtaux sont réalisés à partir du liquide amniotique » (§ II.4.1-annexe)
Rappelons que « l’amniocentèse est un procédé de diagnostic prénatal effractif, guidé par échographie, normalement pratiqué entre les 15e et 17e Semaine d’Aménorrhée dans le but de déterminer le caryotype fœtal et/ou de détecter des anomalies moléculaires et biochimiques. Elle consiste à prélever du liquide en introduisant une aiguille dans la cavité amniotique, à travers la paroi abdominale et l’utérus » (§ I.1-HAS). C’est la stratégie la plus fréquemment retenue : « 92,5 % des caryotypes fœtaux sont réalisés à partir du liquide amniotique » (§ II.4.1-annexe)
Or le rapport reconnait que « en raison des risques associés aux techniques de prélèvement de liquide amniotique (perte fœtale essentiellement), le diagnostic prénatal de la trisomie 21 n’a été proposé de façon systématique à toutes les femmes enceintes dans aucun pays » et que « le risque de trisomie 21 augmente rapidement à partir de 35 ans ; à l’âge de 35 ans le risque de perte fœtale associé aux techniques de prélèvement de liquide amniotique (amniocentèse) équivaut à peu près au risque de donner naissance à un enfant trisomique » (§ I.1.2). Le rapport est on ne peut plus clair : pour « diagnostiquer » un risque de trisomie, on court un risque identique de « fausse couche ». Quels sont les médecins qui expriment ce risque aussi clairement lors de l’information préalable ?
« L’amniocentèse présenterait un risque de perte fœtale estimé entre 0,5 et 1 % » (§I.2.1-HAS).
L’étude canadienne est plus alarmiste : « nombre total de pertes fœtales, avant et après l’intervention, les mort-nés et les décès néonatals (7,6 % pour l’amniocentèse précoce contre 5,95 % pour l’amniocentèse du deuxième trimestre) ».
A ce risque s’ajoute ceux:
- d’infections : « Une infection peut être liée à une effraction accidentelle de l’intestin, à une contamination par des micro-organismes présents sur la peau ou sur la sonde ou le gel d’échographie » (§ I.2.1-HAS).
- de préjudices corporels sur le fœtus : « le risque de pied bot varus équin augmenterait avec la précocité du prélèvement » (§ I.2.1-HAS).
- d’augmentation, selon une étude danoise « du risque de syndrome de détresse respiratoire du nouveau-né après amniocentèse (1,8 % contre 0,8 % dans le groupe contrôle) » (§ I.2.1-HAS).
- de « perte de liquide amniotique (3,7 % pour le groupe précoce, comparé à 1,5 % au deuxième trimestre » (étude canadienne)
L’étude canadienne va jusqu’à affirmer que « l’innocuité exacte de l’amniocentèse pour les âges gestationnels de 13 à 14 semaines n’a pas encore été établie par des essais randomisés. »
b) Chorio-centèse
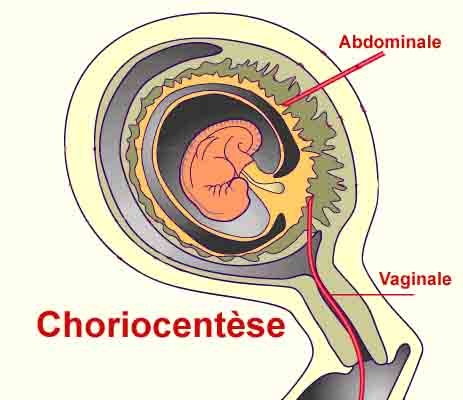 « La choriocentèse (ou prélèvement de villosités choriales ou biopsie de trophoblaste) est la technique la plus fréquemment utilisée au 1er trimestre pour la détermination du caryotype foetal. Contrairement à l’amniocentèse qui prélève du liquide amniotique, la choriocentèse prélève des tissus choriaux à partir du placenta en développement. Accompagnée d’une échographie, elle est normalement pratiquée entre 10+0 et 13+6 SA. Deux méthodes, l’une transcervicale et l’autre trans-abdominale, sont possibles. Les villosités choriales sont prélevées au moyen d’un cathéter ou de pinces à biopsie par voie trans-cervicale, ou par l’insertion trans-abdominale d’une aiguille » (§ I.1-HAS).
« La choriocentèse (ou prélèvement de villosités choriales ou biopsie de trophoblaste) est la technique la plus fréquemment utilisée au 1er trimestre pour la détermination du caryotype foetal. Contrairement à l’amniocentèse qui prélève du liquide amniotique, la choriocentèse prélève des tissus choriaux à partir du placenta en développement. Accompagnée d’une échographie, elle est normalement pratiquée entre 10+0 et 13+6 SA. Deux méthodes, l’une transcervicale et l’autre trans-abdominale, sont possibles. Les villosités choriales sont prélevées au moyen d’un cathéter ou de pinces à biopsie par voie trans-cervicale, ou par l’insertion trans-abdominale d’une aiguille » (§ I.1-HAS).
C’est une stratégie moins utilisée : « 6,5 % des caryotypes fœtaux sont réalisés à partir des villosités choriales » (§ II.4.1). « Pour la choriocentèse, le risque de perte fœtale est estimé entre 1,0 et 1,5 %, voire 2 % selon certains auteurs » (§I.2.1-HAS)
c) Cordo-centèse
 « Il s'agit d'un prélèvement de sang fœtal par ponction directe du cordon ombilical. Cette technique guidée par échographie est nécessairement tardive, à partir de la 20ème SA, mais elle est possible jusqu'au terme. Sous anesthésie locale, une aiguille est introduite dans le cordon ombilical généralement au niveau de la veine. » (§ I.1-HAS).
« Il s'agit d'un prélèvement de sang fœtal par ponction directe du cordon ombilical. Cette technique guidée par échographie est nécessairement tardive, à partir de la 20ème SA, mais elle est possible jusqu'au terme. Sous anesthésie locale, une aiguille est introduite dans le cordon ombilical généralement au niveau de la veine. » (§ I.1-HAS).
C’est une stratégie très peu utilisée : « 1 % des caryotypes fœtaux sont réalisés à partir de sang fœtal » (§ II.4.1).
Le risque de perte fœtale est « d’environ 3,2 pour cent alors qu’il n’est que de 1,25 pour cent chez les fœtus ayant une croissance et une anatomie normales » (étude canadienne). A cela s’ajoute « la bradycardie fœtale (souffrance fœtale), au moment de l’intervention ou après, peut entraîner une morbidité fœtale et la mort du fœtus. Son risque varie, mais on peut l’estimer à cinq ou 10 pour cent. Le risque de bradycardie est plus élevé quand l’artère ombilicale est percée (17 %) alors qu’il est moindre si c’est la veine qui est percée (2 %) ». (étude canadienne ou HAS ?)
2.2. Désinformation parce qu’on ose parler de « possibilités thérapeutiques ».
On se demande de quoi il s’agit puisqu’il n’y a aucune possibilité thérapeutique… sauf à considérer que l’IMG soit une « thérapie » ce qui serait pour le moins un abus de langage !
Le rapport de la Haute autorité de Santé est très clair : il n’existe pas de thérapie puisque « en cas de diagnostic de trisomie 21 chez le fœtus, deux possibilités s’offrent au choix des parents : poursuivre la grossesse et bénéficier d’une préparation psychologique à l’accueil de l’enfant et de son handicap ou mettre un terme à la grossesse » (§ I.2.3). Il ajoute bien que « le diagnostic prénatal ne constitue pas une prévention au sens médical du terme, les objectifs que l’on peut assigner au dépistage de la trisomie 21 sont spécifiques » (§ I.3). On sait que, « actuellement près de 90% des fœtus porteurs de trisomie 21 sont détectés en prénatal et la plupart de ces grossesses sont alors interrompues » (ABM p. 14) . Le rapport reconnait pudiquement que, « pour certains auteurs, le recours à une politique de dépistage et de diagnostic prénatals, parce qu’elle permet de « sélectionner » l’enfant qui mérite de naître et de ne pas garder l’enfant atteint de trisomie 21, est une pratique eugéniste collective » (§ I.2.3). Le rapport, en se référant à « certains auteurs » semblent faire peu de cas de ce problème. Or le Conseil d’Etat, dans son rapport du 6 mai 2009 a reconnu que l’eugénisme, défini comme "l’ensemble des méthodes et pratiques visant à améliorer le patrimoine génétique de l’espèce humaine" peut être non seulement "le fruit d’une politique délibérément menée par un Etat" mais aussi "le résultat collectif d’une somme de décisions individuelles convergentes". Malheureusement il a justifié ce type de pratique au nom du principe d’ « utilité ».
2.3. Désinformation sur les risques de l’Interruption Médicale de Grossesse (IMG).
Le rapport de l'ABM (page 26), précise que ce sont 96,9% des foetus présumés atteints qui font l'objet d'une IMG. Etant donné que les amniocentèses se pratiquent après la date limite des IVG, cela signifie qu’un avortement est pratiqué « dans 81% des cas à un stade de 15 semaines et plus » (ABM p. 29) et non vers la 10ème semaine pour une IVG. (Source : Agence de BioMédecine)
Le rapport de la Haute Autorité de Santé précise que l’IMG « elle comporte néanmoins certains risques physiques et psychologiques » (§ II). Il ajoute : « après 12 semaines, l’évacuation utérine devient un geste délicat qui nécessite de l’expérience. Les risques de rétention ovulaire et de perforation utérine peuvent être réduits grâce au guidage échographique. ». A partir de ce stade avancé, « l’interruption de grossesse repose sur le déclenchement des contractions utérines afin de provoquer l’accouchement… L’expulsion survient habituellement dans un délai de moins de 8 heures dans la majorité des cas. L’analgésie est obtenue par la mise en place très précoce d’une anesthésie péridurale, avant l’administration de médicaments induisant des contractions utérines douloureuses » (HAS § II.1.2)
2.4. Désinformation sur le caractère aléatoire des résultats des diagnostics.
On fait donc courir des risques importants sur les femmes enceintes et les fœtus alors qu’il existe un nombre non négligeables de « faux négatifs » et de « faux positifs ».
Or le rapport de la haute Autorité de Santé, l’évoque simplement pour étudier l’impact sur le stress des femmes enceintes (§ II.2 HAS). Il précise dans son « glossaire » ce qu’on entend par :
- faux positifs : « Ensemble des femmes dont le fœtus n’est pas trisomique mais qui sont détectées « à risque » lors du dépistage (dépistage positif – diagnostic de trisomie 21 non confirmé) »
- et par faux négatifs : « Ensemble des femmes dont le fœtus est atteint de trisomie 21 qui n’ont pas été détectées « à risque » lors du dépistage (dépistage négatif – diagnostic de trisomie 21 posé ultérieurement) ».
Nulle part le rapport n’étudie la question sous un angle autrement plus important, celui :
- de faux positifs au sens d’un écart entre un diagnostic positif et l’autopsie négative du fœtus après IMG ou enfant né sans anomalie
- ou de faux négatifs au sens d’un écart entre un diagnostic négatif et la réalité d’un enfant né avec une anomalie.
a) Les trisomies de type mosaïque
Il est connu que certaines trisomies sont de type « mosaïque ». La faculté de médecine de Strasbourg explique ce dont il s’agit : « Une trisomie 21 en mosaïque est observée dans 3% des cas. Elle se définit par la coexistence, dans des proportions variables selon les tissus, d'au moins deux populations cellulaires, une normale et une porteuse d'une trisomie 21. Cette mosaïque provient d'un accident mitotique (non disjonction ou perte d'un chromosome) survenu au cours des premières divisions cellulaires du zygote initial qui peut être soit normal (46,XX ou XY), soit porteur d'une trisomie 21 homogène (47,XX,+21 ou 47,XY,+21). Le phénotype de l'enfant atteint de trisomie 21 en mosaïque est imprévisible en raison de la répartition tissulaire aléatoire des populations cellulaires normales et trisomiques » (source « La Trisomie 21 », édité par la faculté de Médecine de Strasbourg § III).
Or on peut également avoir des trisomies limitées au placenta sans que l'embryon ne soit atteint. « Une mosaïque est la présence, chez un même individu, de deux ou plusieurs populations cellulaires ayant des formules chromosomiques différentes. Elle peut être généralisée (embryon et placenta), limitée à l'embryon (rarissime) ou confinée au placenta ». La mosaïque limitée au placenta peut être la conséquence d'un accident chromosomique survenu au niveau de l'ébauche placentaire après la différenciation des cellules qui donneront plus spécifiquement l’embryon. (source : Unité de génétique, Groupe Hospitalier Pellegrin-Enfants, à BORDEAUX)
Le rapport de Bordeaux indique que « entre 1985 et 1993, 5 000 choriocentèses ou placentocentèses ont été réalisées dans notre centre entre 10 et 37 semaines d'aménorrhée [19, 20]. Durant cette période, … 50 autres cas (1 % des prélèvements totaux) de mosaïque limitée au placenta ont été retrouvées ».
L’étude canadienne indique que dans ce cas, « bien que ce phénomène soit généralement limité au tissu placentaire et qu’il ne soit pas généralement présent dans le fœtus, il est recommandé de pratiquer une amniocentèse supplémentaire pour approfondir l’évaluation. Cette intervention additionnelle pourrait augmenter le risque de complications. »
On s’étonne donc que l’arrêté prévoit que le médecin doit informer la femme enceinte après le dépistage, que « seul le résultat du caryotype fœtal permettra de confirmer ou non l'existence de l'affection. ». On laisse entendre que le résultat est sûr, ce qui est faux.
b) Données chiffrées
Le rapport de l’Agence de biomédecine donne les résultats suivants :
Tableau 1 - Recours aux marqueurs sériques en fonction de l’âge maternel en 2005
|
Age
|
Nombre de femmes testées
|
Nombre de femmes à risque >1/250 (%)
|
Nombre de Trisomie 21 (%)
|
|
<=34 ans
|
544 987
|
29.332 (5,4%)
|
231 (0,8%)
|
|
35-37 ans
|
66 600
|
12.168 18,3%)
|
122 (1,0%)
|
|
>=38 ans
|
23 385
|
9 547 (40,8%)
|
143 (1,5%)
|
|
Total
|
634 972
|
51 047 (8,0%)
|
496 (1,0%)
|
Le rapport précise que, « rapporté au nombre de naissances en France en 2005, nous pouvons dire que 82% des femmes ont bénéficié du dépistage par marqueurs sériques » et que « l’enquête périnatale 2003 rapporte que 10,8% des femmes ont bénéficié d’une amniocentèse et 0,4% d’une biopsie de trophoblaste. Ces chiffres sont identiques en 2005. Dans 85,3% des cas, le prélèvement a été effectué pour analyse du caryotype fœtal. Les risques de fausse couche ou de grande prématurité liée aux gestes ne sont pas comptabilisés dans l’enquête périnatale 2003, ni dans les comptes rendus des CPDPN.» (ABM p. 23 et 24).
Tableau 2 - Nombre de caryotypes fœtaux réalisés et nombre d'anomalies déséquilibrées en fonction du type d’indication (année 2005)
|
Indications
|
Nombre de caryotypes fœtaux
|
Nombre d'anomalies Déséquilibrées (perte ou excès de matériel chromosomique)
|
% d'anomalies déséquilibrées
|
|
Marqueurs sériques maternels (risque ≥ 1/250)
|
35 061
|
625
|
1,8
|
Ainsi, cette stratégie du dépistage systématique prénatal par marqueurs sériques est proposée à 634.972 femmes. Après diagnostics approfondis, on estime à seulement 625 le nombre d’embryons qualifiés d’atteints de trisomie. Dans 96.9 % des cas ils sont « euthanasiés » par Interruption Médicale de Grossesse.
Mais on ne dit, nulle part si ces 625 embryons étaient réellement atteints de cette maladie.
Dans le même temps, on aura provoqué plus de 1.000 désordres graves allant des « fausses couches » aux « pieds bots ».
On ne parle pas, non plus, des « syndromes de détresse respiratoire du nouveau-né après amniocentèse », ni des « souffrances fœtales ». Comment les négliger quand toute la psychologie moderne montre que les chocs in-utéro vécus par les fœtus ont des conséquences importantes jusqu’à la vie adulte ?
2.5. Conclusion
Le décret s’en remet à des médecins qui peuvent être tentés de sous-estimer les risques.
Pourtant, le rapport HAS évoque la question de la qualité de cette information en disant que « cette information doit être directe mais non directive, orale, et faire l’objet d’un support écrit »
On aimerait connaître le contenu de ce support écrit ! En effet, l’expérience de 30 ans d’ « information » préalable à l’IVG, faite par la majorité des personnels de santé, a montré que celle-ci était orientée systématiquement dans le sens de la désinformation : « ce que vous appelez embryon n’est qu’un amas de cellule », ou bien « l’opération ne laisse aucune séquelle », etc…
Dans cette affaire, comment justifier que les pouvoirs publics, aient pu décréter la proposition systématique aux femmes enceintes des diagnostics prénataux ?
La réponse est évidente : Il y a un objectif économique et un plus grand mépris pour trois catégories de personnes :
a) L'objectif économique
Le rapport de la HAS est sans complexe à ce sujet : son rapport sur « Recommandation en santé publique » a été établi par le « Service Evaluation économique et Santé Publique ». Tout un chapitre y est consacré à « éclairer le décideur sur les conséquences, en termes d’allocation des ressources collectives et d’efficacité attendue, des nouvelles stratégies de dépistage de la trisomie 21 » (HAS p.121). Le rapport ne cache pas qu’« une partie des études économiques raisonne en termes de trisomies 21 évitées par le dépistage et modélisent le coût sociétal évité par l’avortement d’un fœtus atteint de trisomie 21, ou le coût sociétal engendré par la naissance d’enfants atteints de trisomie 21 non identifiés par le dépistage »…. même si « l’évaluation du coût de la vie d’un enfant atteint de trisomie 21 est une entreprise difficile et que les études ne précisent jamais leur mode de calcul ».
Le rapport reconnait que « l’analyse économique sous l’angle des coûts évités peut ternir l’image sociale de la trisomie 21 en laissant supposer que « l’évitement » de la naissance puisse devenir une norme ». Mais on sent qu’il s’agit d’une précaution oratoire puisque la décision finale tient ce risque pour secondaire.
b) Le mépris des personnes handicapéés survivants :
Il y a dans cette approche un profond mépris des personnes trisomiques qui sont réduites à « un coût économique » et non à la dignité de leur « personne humaine ». Petit à petit, c'est toute la société qui portera un regard d'incompréhension sur ces familles: "pourquoi n'ont-elles pas préféré une IMG?"
c) Le mépris du fœtus
Le rapport de la HAS (page 130) est particulièrement éloquent à ce sujet. Son critère d’efficacité est le suivant : « L’efficacité des stratégies de dépistage est mesurée par le nombre de cas diagnostiqués avec une trisomie 21 (indicateur d’efficacité principal). Le modèle fournit également des informations sur le nombre de pertes fœtales induites par la procédure diagnostique (indicateurs d’efficacité secondaires) ».
La chose est entendue : L’efficacité c’est de diagnostiquer. Il est symptomatique qu’aucun rapport officiel ne cherche à mesurer l’écart entre les diagnostics « positifs » et la réalité des constats (à la naissance ou sur les tissus des victimes de l’IMG).
La chose est également entendue : le nombre de pertes fœtales n’est qu’un indicateur "secondaire" !
D’ailleurs, le ratio coût efficacité consiste à comparer « le coût total généré par la mise en place des cinq stratégies de dépistage (coût direct total) à leur efficacité médicale (nombre de cas diagnostiqués avec une trisomie 21). Cette information est synthétisée sous la forme d’un ratio coût/efficacité, dans notre modèle : le coût par cas diagnostiqué ». Autrement dit, plus il y a de diagnostic positif, - et en conséquence, plus il y a d’IMG-, plus la stratégie est jugée « efficace ». Quel mépris quant à la dignité de l’embryon !
d) Le mépris de la femme enceinte
Mépris en ce sens qu’on impose à la femme enceinte un stress à un moment où, par nature, son psychisme est vulnérable.
Le rapport de la haute autorité de Santé étudie l’ « impact psychologique du programme » de dépistage. Il prétend étudier les problèmes d’anxiété, de dépression. Mais la littérature qui sert de référence n’étudie que la l’acceptabilité ou non des cas de « résultats faux positifs ». Il conclut que « Un tiers des femmes verraient leur anxiété monter… on se moque du monde ! » ( HAS page 110). Une fois de plus, on traite par le mépris les conséquences psychologiques de l’IMG.
Pourtant, ces risques sont parfaitement connus, y compris de la HAS : « la morbidité psychologique ne doit pas être sous-estimée. Selon Evers-Kiebooms, la plupart des études ayant évalué les conséquences psychologiques d’une interruption de grossesse après la détection d’une anomalie génétique sont rétrospectives. … sentiments de dépression dans la période de l’interruption, sentiments de culpabilité liés à la responsabilité dans la décision d’interrompre la grossesse et perte de l’estime de soi à cause de la conception d’un enfant handicapé. …Selon la Société des obstétriciens et gynécologues du Canada, le déclenchement du travail ou la dilatation avec évacuation par voie basse comportent des risques physiques et émotionnels plus grands pour la femme qu’une dilatation avec curetage au cours du premier trimestre » (HAS § II.2).
La Haute autorité de Santé écrit que parmi les « objectifs généraux du diagnostic prénatal » figure la possibilité de « donner la possibilité aux couples ne souhaitant pas mettre au monde un enfant atteint d’une anomalie sévère d’interrompre la grossesse en cas d’anomalie ». La dialectique nous parait tout à fait hypocrite. En effet, qui sont les parents qui, a contrario, souhaiterait « mettre au monde un enfant atteint d’une anomalie sévère » ? A l’évidence aucun ! Cela revient donc à dire que l’objectif est de donner la possibilité à toute femme enceinte de pouvoir « d’interrompre la grossesse en cas d’anomalie ».
Le rapport, en définitive met la femme devant un choix :
- ou bien elle ne souhaite pas interrompre la grossesse, et il lui faudra une forme de courage soit refuser la processus de dépistage après qu’une échographie lui aura annoncé que sa grossesse est « à risque », alors qu’en fait la possibilité de « faux positif » est loin d’être nulle ,
- ou bien elle accepte le principe d’une IMG - ce qui est pratiqué dans 96,9 % des cas de diagnostic positif- mais elle ignore le traumatisme « post avortement » auquel elle devra faire face!
Dans cette affaire, on fait bien peu de cas de cette manière de rendre toutes les maternités bien stressantes !
3- Perspectives ?
Le rapport de la haute Autorité de Santé écrit que d’un point de vue éthique : « Il ne saurait être fait grief aux parents de s’opposer au diagnostic prénatal ou à l’interruption de grossesse. » (Page 141).
Pourquoi écrire un tel propos qui paraitrait évident ? Espérons que ce n'est pas parce que, dans l’esprit du rédacteur, la réponse pourrait être inverse. Ce genre de propos, en effet, n’engage pas l’avenir. Il y a, hélas, fort à parier que, dans quelques années, comme en Belgique, ce reproche sera fait au motif qu’un assuré ne peut pas être couvert pour un sinistre dont il est l’auteur volontaire. Un jour viendra, comme en Belgique, où la Sécurité sociale ne voudra pas couvrir de la solidarité nationale des parents qui, par leur refus de l’IMG, seront accusés d’être « responsables » de la naissance de leur enfant atteint de trisomie.